Содержание:
- Причины гайморита
- Формы
- Симптомы
- Чем опасно заболевание?
- Лечение гайморита
- Народные методы лечения
- Профилактика
Гайморит (верхнечелюстной синусит) — одна из разновидностей синуситов — воспаления придаточных пазух носа. При гайморите воспалительные процессы развиваются в слизистой оболочке гайморовой (верхнечелюстной) пазухи (синуса), представляющей собой парное образование в форме полых каналов, сообщающихся с носовой полостью. Наиболее часто гайморит у детей и взрослых развивается после перенесенного инфекционного заболевания — (гриппа, ОРВИ, скарлатины и т.д.).
Острый гайморит
Гайморовы пазухи имеют общие стенки с глазницей и ротоглоткой. Изнутри они выстланы эпителием, а также тонким соединительнотканным слоем, расположенным на кости. При остром гайморите, сопровождающемся повышением температуры тела, болями, отделением большого объема слизи из носа, наблюдается воспаление обоих слоев клеток, а также расположенных в их толще кровеносных сосудов.
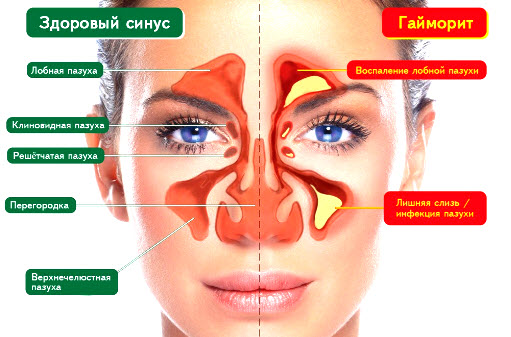
Хронический гайморит
Переход болезни в хроническую форму — нередкое явление при отсутствии правильно организованного лечения. В этом случае патологические процессы охватывают не только ткани, выстилающие гайморовы пазухи, но и ее костные стенки. Хронический гайморит имеет вялотекущее течение, обостряясь при переохлаждениях, вирусных и бактериальных инфекциях, снижениях иммунитета.
Кто подвержен заболеванию?
Хронический тип болезни чаще встречается среди взрослых любого возраста и пола. Острый гайморит присущ детям и подросткам, обычно — 8-14 лет.
Причины гайморита
Основная причина поражения гайморовых пазух — проникновение в них вирусных или бактериальных агентов через нос, одонтогенным или гематогенным путем. При рините закупорка выводного отверстия пазухи, отвечающей за отток слизи, вызывает прогрессирование отека, воспаления, размножения микроорганизмов.
Обычно, острая форма гайморита — это осложнение ринита после перенесенных болезней:
- гриппа;
- ОРВИ;
- скарлатины;
- парагриппа;
- кори;
- аденовирусной инфекции.
При нормально функционирующей иммунной системе инфекционные болезни не приводят к возникновению гайморита, излечиваясь полностью. В случае иммунодефицитных состояний толчком к развитию заболевания могут стать и длительно персистирующие инфекции, бактерионосительство (например, присутствие стафилококков в организме).
Болезнь бывает и следствием кариеса, пульпита верхних коренных зубов, перфорации дна пазухи при удалении зуба (одонтогенный гайморит).
Помимо низкого иммунитета, предрасполагающими факторами являются:
- Аномалии строения носа (например, искривление перегородки, утолщение слизистой, гипертрофия носовой раковины, наличие верхнечелюстных расщелин).
- Травмы.
- Аденоиды, полипы.
- Переохлаждение.
- Вегетативные расстройства.
- Аллергические реакции организма, приводящие к появлению ринитов (чаще — у детей).
- Паразитарные инвазии, вследствие резкого снижения иммунитета способствующие развитию гайморита.
- Муковисцидоз.
- Занятия некоторыми видами водного спорта.
- Курение.
Хронический гайморит появляется в результате неадекватного лечения острой формы болезни или попадания в ослабленный организм плохо поддающейся лечению бактериальной инфекции: стрептококковой, стафилококковой, хламидиоза, микоплазмоза. Чаще всего подобные инфекции поражают ротовую полость, приводя к возникновению тонзиллита. При высмаркивании носа микробы попадают в гайморовы пазухи, постепенно способствуя развитию гайморита.
Гайморитоподобные состояния могут наблюдаться при локализации опухолей в ротоглотке. В этом случае клиническая картина напоминает хронический гайморит с отделением слизи, болями в носу и голове.
Формы
В зависимости от количества пораженных пазух заболевание бывает:
- двухсторонний гайморит;
- односторонний гайморит.
По пути проникновения инфекции или причине возникновения гайморит может быть:
- риногенным (после перенесенного ринита, чаще у взрослых);
- гематогенным (через кровь, чаще у детей);
- одонтогенным (вследствие поражения зубов);
- травматическим (после удара, ушиба носа, проведенных операций);
- вазомоторным (вследствие вегетативных нарушений нервной системы);
- аллергическим (проявляется одновременно с аллергическим ринитом).
Хроническая форма гайморита с течением времени может приводить к развитию:
- атрофического гайморита (скудный отток слизи, признаки атрофии слизистой носа);
- гиперпластического гайморита (жидкие выделения, разрастания полипов).
По типу отделяемой жидкости заболевание бывает:
- Гнойный гайморит (скопление гноя в гайморовых пазухах).
- Катаральный гайморит (образование слизистого или серозного экссудата).
Симптомы и признаки

Клиника острого гайморита включает:
- повышение температуры тела (38 градусов и выше);
- озноб;
- сильную головную боль;
- боли в области крыльев носа, под глазами, в челюстях, нытье зубов;
- чувство распирания, напряжения, давления в носу;
- потемнение в глазах;
- общее недомогание;
- нарушение сна;
- слезотечение;
- резь в глазах на свету;
- боль в зоне гайморовой пазухи при пальпации;
- обильное отделение слизи из носа, сильную заложенность;
- отек щеки;
- снижение обоняния.
Характерная особенность болей — нарастание их к ночи и утреннее ослабление.
[tip]Если гайморит развивается только с одной стороны, боли локализуются в правой или левой части носа.[/tip]
Дыхание больного становится прерывистым (вследствие отека), голос — гнусавым. В зависимости от типа заболевания отделяемое из носа может быть прозрачным, желтым, зеленоватым, иметь неприятный запах.
Хронический гайморит проявляется менее интенсивными симптомами. Боли, как правило, приглушенные, насморк и отек носа — переменные. Нередко слабая заложенность носа наблюдается в любое время суток, временно исчезая при закапывании сосудосуживающими препаратами. Ночью может появляться дискомфорт в области глаз, часто присоединяется конъюнктивит, опухание век. Больной быстро утомляется, зачастую — вследствие субфебрилитета и слабости. Разрастание полипов приводит к появлению сухости во рту, отделению мокроты, рвотным позывам.
Вазомоторный, аллергический гаймориты носят волнообразный характер с длительными ремиссиями. Одонтогенный тип заболевания сопровождается периодической острой болью в зубах, а иногда — попаданием пищи в полость носа.
Последствия и осложнения для человека
Гнойное содержимое пазух иногда приводит к образованию абсцессов — гнойных полостей — и требует обязательного хирургического вмешательства. Вовлечение в патологический процесс прочих отделов носа способствует развитию пансинусита (множественного воспаления пазух), а также периостита верхней челюсти, глазницы, воспаления клетчатки век.
Осложнением острого гайморита нередко становится неврит тройничного нерва, вызывающий сильные боли в области щеки. Наиболее опасным явлением может быть менингит или менингоэнцефалит — отек оболочки мозга инфекционной природы. Летальным исходом нередко заканчивается развивающийся на фоне гайморита риногенный сепсис, абсцесс головного мозга.
Диагностика гайморита
Постановку диагноза осуществляет ЛОР-врач
После сбора анамнеза, осмотра пациента назначаются следующие методы обследования:
- Риноскопия.
- Рентгенография или КТ пазух носа.
- Эхография области носа.
- Пункция гайморовой пазухи для исследования отделяемой жидкости.
- Диафаноскопия.
Лечение гайморита у детей и взрослых
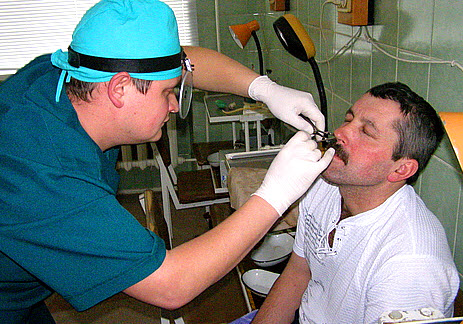
Принципы консервативной терапии заболевания одинаковы для больных любого возраста и зависят от стадии гайморита. При своевременном обращении к врачу (в острой форме болезни, без отягощающих течение осложнений) возможно лечение без прокола:
- Основной метод — промывание носа при помощи аппарата типа «Кукушка». В течение 5-7 сеансов производится очищение носовых ходов от слизи, гноя.
- Лазерное прогревание. Как правило, дополняет процедуры промывания. Лазер способен снять воспаление, уничтожить болезнетворные микробы, уменьшить отек.
- Применение аппаратов, создающих отрицательное давление в гайморовых пазухах, что благоприятно сказывается на очищении носа.
[tip]Известный врач Комаровский рекомендует не спешить с медикаментозным лечением гайморита у детей, поскольку иммунная система ребенка может справиться с вирусными инфекциями самостоятельно, а, следовательно, возможно избежать приема антибиотиков.[/tip]
Тем не менее, если заболевание вызвано бактериальной инфекцией, детям и взрослым назначается курс лекарственной терапии:
- Антибиотики при гайморите: цефалоспорины (супракс, цефтриаксон, цефуроксим), макролиды (сумамед, азитромицин, эритромицин) в таблетках или внутримышечно.
- Жаропонижающие препараты (при высокой температуре) — аспирин, амидопирин, парацетамол, для детей — нурофен (сироп).
- Антигистаминные средства (при аллергическом типе заболевания) — зиртек, телфаст, цетиризин, акривастин. Возможно введение препаратов непосредственно в гайморову пазуху. При отсутствии эффекта применяют местное использование глюкокортикостероидов.
- Противоотечные препараты — псевдоэфедрин гидрохлорид.
- Домашнее промывание носа раствором фурацилина, спреями с морской водой (Аквалор, Аквамарис).
- Ингаляции для носа с применением небулайзера (с физраствором).
- Сосудосуживающие капли в нос — санорин, тизин, ксимелин, длянос, ксилен, називин.
- Лекарства-антибиотики местного действия (после устранения обильного выделения слизи) — изофра, биопарокс.
- Дополнительно назначаются физиопроцедуры — УФО, УВЧ, соллюкс, микротоки, озонотерапия, парафиновые аппликации.
- Обязательно и санирование зоны первичной инфекции — горла, зубов и т.д.
Если выздоровление затягивается, назначаются хирургические методы лечения:
- Пункция. Под местным обезболиванием врач прокалывает гайморову пазуху, выполняет аспирацию гноя и закрепляет в ней катетер, через который проводится введение антибиотиков и промывание (фурацилином, риванолом).
- Хирургическое вмешательство — гайморотомия (иссечение содержимого пазухи вместе с медиальной стенкой). Предпочтительнее выполнение эндоскопической (внутриносовой операции). Иногда может потребоваться лицевое вскрытие пазухи или удаление обеих ее стенок.
- Одновременно выполняется коррекция носовой перегородки, удаление полипов, кист.
Образ жизни и рекомендации
При острых симптомах гайморита нужно отказаться от привычного образа жизни: активных занятий спортом, походов на работу. Рекомендована диета с обилием витаминов и минералов — растительная, молочная пища, а также белковые продукты, прошедшие щадящую тепловую обработку. Нельзя есть блюда горячими или холодными, предпочтительнее — комнатной температуры. При высокой лихорадке лучше отменить прием водных процедур.
Лечение народными способами

Домашнее лечение гайморита может включать эффективные народные методы:
- Вдыхание пара горячего картофеля. Сварить несколько картофелин в мундире, накрыться полотенцем и глубоко дышать ртом и носом так, чтобы пар не обжигал слизистую, в течение 2-4 минут.
- Ингаляции с добавлением масла ментола или эвкалипта, настоя мать-и-мачехи, ромашки, прополиса. Выполняются ежедневно по 3 раза (5-минутный сеанс). Перед применением у детей нужно убедиться в отсутствии аллергии на компоненты.
- Натереть редьку, завернуть массу в марлю и приложить к больной области. Держать в течение 10 минут.
- В раствор для промывания носа полезно добавить пару капель настойки прополиса. В этом случае отек спадает гораздо быстрее.
- Мазь от гайморита. Смешать в равных пропорциях мед, растительное масло, спирт, сок лука, натертое хозяйственное мыло. Растопить на водяной бане, остудить. Трижды в день вставлять в нос небольшой ватный тампон, смоченный в такой мази. Срок лечения — 3 недели.
- Закапывать в нос сок свеклы, немного разведенный настоем шалфея. Такой метод поможет избавиться от заложенности носа, не вызывая побочных действий.
Профилактика
Прежде всего, необходимо укреплять иммунитет: больше гулять на свежем воздухе, принимать витамины, есть здоровую пищу, отказаться от вредных продуктов, закаливать организм, заниматься спортом.
В случае появления насморка нужно своевременно и полностью его вылечивать, а также соблюдать предписания врача по поводу терапии гриппа, ОРВИ, ангины. При дефектах носовой перегородки, наличии кист рекомендуется устранять подобные состояния, во время лечить кариозные зубы.
